Dr Thomas Nenninger
Les virus occupent une position exceptionnelle entre organismes vivants et non vivants. Ne disposant pas de l’ensemble de la machinerie moléculaire nécessaire à leur propre reproduction, ils doivent détourner le fonctionnement des cellules de leur hôte (plantes, champignons, bactéries, animal) de façon à leur faire fabriquer des copies virales. Dans certains cas, ce processus peut entraîner les cellules hôtes dans un processus de multiplication incontrôlée, c’est-à-dire une tumeur.
Du fait de leur très petite taille, la découverte des virus est extrêmement récente dans l’histoire de l’humanité. À la fin du XIXe siècle, Ivanovski, un biologiste russe travaillant sur la maladie de la mosaïque du tabac soupçonne l’existence d’un élément infectant dont la taille est inférieure à celle des bactéries (qu’il filtre). Cependant ce ne sera qu’en 1930 que des virus pourront enfin être vus en microscopie électronique.
Le virus de la grippe compte justement parmi les tous premiers virus découverts puis observés à partir de 1930. C’est d’abord dès l’année 1930 un virus de la grippe du porc qui sera découvert dans l’Iowa, puis en 1933 sera isolé le tout premier virus humain de la grippe par une équipe de 3 chercheurs: Wilson Smith, Sir Christopher Andrewes et Sir Patrick Laidlaw du National Institute for Medical Research à Londres. Le microscope électronique est breveté par Siemens en 1931: avancée technologique idéale pour observer ces nouveaux pathogènes.
Le virus de la grippe est extrêmement singulier en ce sens qu’il est responsable de deux types d’atteinte des populations : des épidémies saisonnières (touchant chaque année des millions de personnes, avec cependant une mortalité relativement faible) et de grandes pandémies mondiales qui ont notamment marqué l’histoire du XXe siècle.
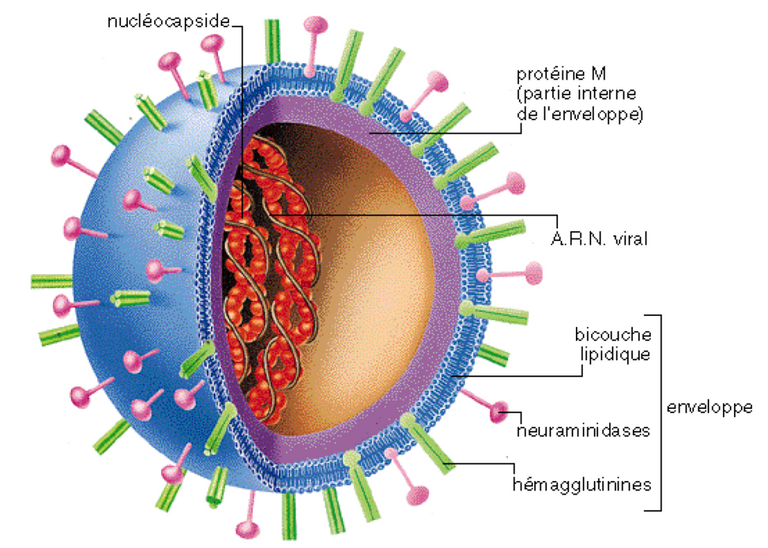
Le virus de la grippe est un virus à ARN la famille des Orthomyxoviridae. Il est encore appelé Myxovirus influenzae. C’est un virus enveloppé comprenant une capsule protéique à l’intérieur de laquelle se trouve son ARN comprenant 8 segments. Sa transmission d’hôte à hôte se fait par voie aérienne par les gouttelettes de Pflügge.
Caractéristiques du virus
Le virus de la grippe est codé par un génome de 13 500 bases portées par une molécule d’ARN simple brin de polarité négative (anti-sens). Ce génome comprend 8 segments d’ARN qui codent 11 protéines (PB1, PB2, PA, HA, NP, NA, M1, NS1, NEP et NS2). Il est lui-même encapsidé dans des protéines virales, et cette capside elle-même est enveloppée par une membrane de type cellulaire, formant une particule virale dont le diamètre total est compris entre 80 et 120 nanomètres.
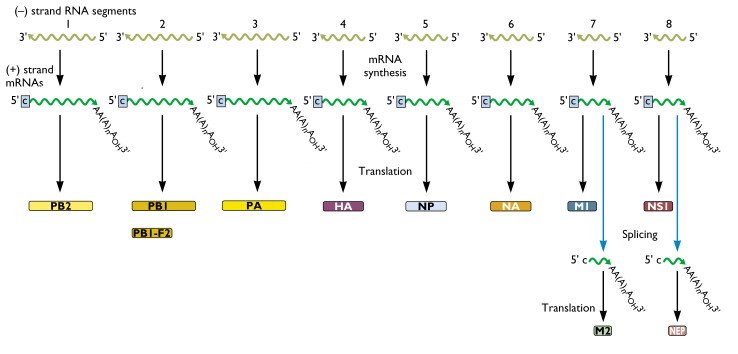
L’enveloppe virale, de type cellulaire, comporte notamment deux sortes de protéines d’intérêt produites par le virus : l’hémagglutinine (HA) qui permet l’attachement du virion à la cellule, et la neuraminidase (NA) servant au détachement des bourgeons lors de la formation des particules virales. La neuraminidase sert également à la lyse du mucus (qui détient des propriétés antivirales).
Classification
Le virus de la grippe appartient à la famille des Orthomyxoviridae qui compte 5 genres: Influenzavirus A, Influenzavirus B, Influenza virus C; Thogotovirus et Isavirus.
La classification des virus influenza est en fait une classification chronologique : parce que le virus découvert en 1933 était le premier virus humain de la grippe, il fut nommé par manque évident d’inspiration poétique influenzae A virus. Par la suite en 1940 un virus distinct fut isolé et nommé type B. Enfin le premier Influenzae virus de type C fut isolé en 1947. Les virus de type B et C semblent avoir atteint un équilibre évolutionnaire chez les humains : leur patrimoine génétique évolue peu. En revanche, les gènes de la grippe de type A furent initialement introduits via les oiseaux, et n’ont pas encore atteint d’équilibre évolutionnaire, ce qui explique les nombreux réarrangements notamment au niveau de l’hémagglutinine HA et de la neuraminidase NA.
Les virus de la grippe de type A sont classés en sous types basés sur l’antigénicité de leur hémagglutinine et de leurs neuraminidase. On compte 17 sous-types d’hémagglutinine et 9 sous-types de neuraminidase, soit 153 associations possibles.
Symptômes et descriptions cliniques
Les symptômes apparaissent de un à quatre jours après la contamination encore appelée contage. L’infection dure généralement une semaine et se caractérise par l’apparition brutale d’une forte fièvre, de myalgies (douleurs musculaires), de céphalées (maux de tête), d’asthénie (profonde fatigue), d’une toux sèche, d’une pharyngite et d’une catharre rhinopharyngée.
La majorité des sujets atteints guérit en une à deux semaines sans traitement médical. La grippe ne fait habituellement courir de risques sérieux qu’aux plus jeunes, aux personnes âgées et aux malades souffrant de certaines pathologies affaiblissant leur système immunitaire (pneumopathies, HIV, diabète, cancers, greffés, problèmes cardiaques ou rénaux), auxquels elle peut provoquer de graves complications et même la mort.
Épidémiologie de la grippe saisonnière
Responsables de trois à 5 millions de cas graves et 250 000 à 500 000 décès par an dans le monde, les épidémies de grippe saisonnière surviennent avec un pic d’incidence entre octobre et avril dans l’hémisphère nord, et entre avril et octobre dans l’hémisphère sud (la circulation virale est donc continue d’un hémisphère à l’autre).
En France, la grippe touche chaque année entre 2 et 8 millions de personnes et provoque entre 1500 et 2000 morts essentiellement chez les personnes âgées (de plus de 65 ans).
Sous les tropiques, il semble que les flambées épidémiques tendent à avoir des taux d’atteinte et de mortalité élevés.
Mutations et… Pandémies
Lors d’une évolution génomique majeure (par glissement antigénique ou par rupture antigénique) la virulence peut augmenter de façon importante. Ces deux processus sont complémentaires, et les Influenza virus évoluent via un processus complexe s’appuyant sur une accumulation de mutations au cours du temps, et des réarrangements de segments d’ARN viral dans des cellules co-infectées par plusieurs souches de virus de la grippe différents.
Évolution par glissement antigénique
Les virus de la grippe peuvent évoluer par un premier mécanisme appelé glissement antigénique : il s’agit de mutations de gènes codant pour des protéines de surface, qui provoquent des modifications mineures du virus. Dans ce cas, le nouveau variant reste très proche du précédent : si une personne a déjà attrapé une grippe précédemment, l’immunité qu’elle a acquise à cette occasion la protège contre lui.
Cependant, l’accumulation des modifications peut aboutir à une moindre reconnaissance du nouveau virus par les systèmes immunitaires ayant rencontré ces virus dans le passé. Ce phénomène impose le changement des souches vaccinales plus ou moins régulièrement (voir paragraphe « Vaccination », plus bas). L’aspect progressif de ces changements explique que la plupart des épidémies qui naissent de ce processus sont mineures ou de moyenne importance.
Évolution par cassure
Pour les virus de type A, il existe un deuxième phénomène de variation qui peut être à l’origine d’épidémies plus sévères et de pandémies : on parle de « cassures » dans le matériel génétique des virus. Celles-ci entrainent des changements radicaux des protéines antigéniques du virus, avec le remplacement d’une protéine par une autre (en particulier l’hémaglutinase), et donnent naissance à un nouveau virus, totalement différent de celui à partir duquel il est né. Le nouveau virus peut apparaître brutalement, et si son code génétique le rend plus virulent, plus transmissible, ou encore plus résistant, il peut gagner tous les continents. C’est la pandémie, qui va toucher en moyenne 1 humain sur 3 sur la planète. L’immunité préexistante acquise auparavant au cours d’épisodes grippaux ne protège pas, et un vaccin préparé avec les souches précédentes est inefficace. C’est ainsi que certains nouveaux virus sont apparus, causant des pandémies dramatiques : grippe espagnole en 1918 (50 à 100 millions de morts), grippe asiatique en 1957 (4 millions de morts) et grippe de Hong Kong en 1968 (2 millions de morts).
Une brève histoire de la grippe
Depuis le début des années 1930, lorsque le virus de la grippe fut isolé pour la première fois en laboratoire, l’histoire des épidémies et pandémies de grippe peut-être étudiée et confirmée par des diagnostics de laboratoire. Dans les siècles qui ont précédé cependant, seule l’étude des cas, et les symptômes des patients permet de suggérer rétrospectivement le pathogène en cause. Bien que partageant de nombreux signes en commun avec d’autres pathogènes respiratoires, le virus de la grippe se distingue par une fièvre soudaine de trois jours associée à des myalgies, arthralgies et un certain degré de prostration et d’asthénie disproportionné par rapport à la sévérité des symptômes.
Voyons comment un médecin du début du XXe siècle, le docteur Louis Boillon, décrit en décembre 1918 dans sa thèse de médecine les symptômes de la grippe non compliquée:
« Les signes les plus constants de ce début sont: la céphalée souvent frontale, avec douleur plus marquée par élévation des globes oculaires, parfois assez intense pour arracher des plaines aux malades. Les douleurs des membres prédominent au niveau des grosses articulations et d’une manière assez élective à la face interne des tibias, >rappelant dans quelques cas par leur intensité les douleurs ostéocopes ou celles de l’ostéomyélite aiguë. La rachialgie >est la règle, spontanée, mais augmentée par la pression au niveau des symphyses sacro-iliaques ou des masses >musculaires lombaires, non modifiée par l’antéflexion du tronc.
Ces phénomènes algiques dominent la scène, empêchant tout sommeil et tout repos, et c’est contre eux avant tout que le malade demande un soulagement.
Ils s’accompagnent rapidement de fièvre, non accompagnée de frissons vrais, mais de petits frissonnements, de sensation de chair de poule, parfois accompagnés d’une véritable hyperesthésie cutanée.
La température s’élève brusquement. Chez des sujets examinés quelques heures après les premiers malaises, le thermomètre marque 39°5C-40°C. Souvent dès le début existent des sueurs profuses qui nous ont paru, dans tous les cas que nous avons suivis, un élément de pronostic favorable. Ces phénomènes prédominent et constituent toute la symptomatologie des 24 premières heures. Ultérieurement s’associent de manière presque constante des troubles fonctionnels digestifs (anorexie, constipation légère) et respiratoires. Presque toujours la langue est saburrale, épaisse, l’haleine fétide. Coryza, enchifrènement, quintes de toux apparaissent, accompagnés le plus souvent d’un certain degré de pharyngite. À l’auscultation on entend quelques râles sonores disséminés. »
L’entité nosologique connue sous le nom de grippe peut être retrouvée dans les travaux scientifiques et les publications médicales depuis le XVIIe siècle. De la même façon, les pandémies de grippe ont laissé des traces dans les chroniques historiques, et l’on est en mesure de mettre en évidence environ 10 pandémies probables et trois possibles depuis 1590 avant Jésus-Christ. Des allusions à d’autres pandémies sont également décelables dans les textes anciens. La plus ancienne pandémie dont l’origine puisse être attribuée avec certitude à la grippe est celle de 1580, originaire d’Asie, qui s’est progressivement étendue à l’Afrique, l’Europe et enfin les États-Unis. Les taux de contamination étaient élevés, et certaines cités, notamment en Espagne, furent décimées.
Tous les éléments que nous venons d’aborder expliquent que le virus Influenza demeure le plus étudié des virus et des maladies virales jusqu’à la découverte du HIV il y a environ 30 ans.
Un mystère en particulier vient d’être éclairé par des publications et recherches récentes: celui de la grande pandémie de « grippe espagnole » de 1918.
Deux conditions nécessaires et suffisantes doivent être réunies pour qu’une épidémie de grippe puisse être reconnue comme une pandémie. D’abord, l’épidémie initialement cantonnée à une région géographique spécifique s’étend à l’ensemble du monde. En second lieu, une pandémie est causée par un nouveau sous type de virus influenza A, dont l’hémagglutinine diffère de celles des virus influenza qui circulaient immédiatement avant cette épidémie, et qui n’a pu apparaître que par cassure génique.
La grippe espagnole de 1918
La grande pandémie de 1918–1920 survit dans l’inconscient de l’humanité comme l’une des épidémies les plus dramatiques de l’histoire humaine. C’est de fait, avec la peste de Justinien (de 541 à 767) et la mort noire (1347–1352) l’une des trois épidémies les plus mortelles de l’histoire humaine. La mortalité des patients hospitalisés dépassait 30 % au moment du pic. Dans une Europe déjà décimée par le guerre, l’épidémie fut responsable de plus de 2,6 millions de morts. Dans le monde, la pandémie fit 50 à 100 millions de morts.
Cette épidémie fut extraordinairement singulière, par la virulence de la souche, la gravité des symptômes, et le fait qu’elle a préférentiellement affecté les jeunes adultes.
L’origine exacte de l’épidémie demeure inconnue, même si un certain nombre de chercheurs évoque la Chine. Cependant les toutes premières descriptions épidémiques montrent une apparition conjointe de la grippe en Amérique du Nord à Détroit, en Caroline-du-Sud, et à la prison de Saint-Quentin en mars 1918. À partir de ces premières épidémies en Amérique du Nord, l’extension mondiale de la pandémie peut être retracée.
L’épidémie américaine, qui ne semblait pas particulièrement virulente, s’étend sur le territoire, puis, du fait des nombreux jeunes soldats rejoignant les forces expéditionnaires américaines, va s’étendre par bateaux au continent Européen.
La grippe apparaît ainsi à Bordeaux en avril 1918, et s’étend de là aux forces expéditionnaires britanniques qui vont également par bateaux la disséminer dans d’autres pays européens (Espagne et Italie en avril-mai 1918). La même période voit l’épidémie apparaître en Allemagne, ce qui a clairement influé sur le cours de la guerre.
En juin l’épidémie parvient à la fois en Angleterre (transmise par les soldats du corps expéditionnaire en permission) et en Russie, où elle s’est étendue avec une rapidité exceptionnelle.
Dissémination de la grippe en 1918–1919
Dans le même temps l’infection avait atteint l’Afrique du Nord en mai 1918 et de là s’était étendue à l’Inde et la Chine, la Nouvelle-Zélande et aux Philippines. Dans ces pays l’infection se propagea rapidement, et s’éteignit tout aussi vite.
Cette épidémie de mars à juillet 1918 ne fut pas vécue comme exceptionnelle dans un premier temps, ressemblant aux épidémies de grippe circulant régulièrement. En revanche, la suite des évènements le fut.
Tout d’abord en août 1918, une épidémie de grippe se déclara sur un bateau qui voyageait depuis l’Angleterre vers le Sierra Leone. En arrivant, l’équipage malade fut amené un hôpital local à partir duquel l’infection se propagea dans la ville et auprès des dockers. Cette épidémie était manifestement différent des autres dans la mesure où il semblait que le virus était devenu beaucoup plus pathogène avec un décuplement du taux de mortalité.
À peu près au même moment, on constata l’apparition à Brest (port très fréquenté pour les besoins de la guerre) d’une forme beaucoup plus virulente de grippe qui se dissémine rapidement à toute l’Europe. Jusqu’à ce qu’un peu plus tard un bateau arrivant à Boston depuis l’Europe amène avec lui cette forme beaucoup plus mortelle de grippe.
Par la suite, la pandémie de la forme virulente atteignit l’Australie en janvier 1919. Elle se propagea au travers de l’Afrique depuis le port de Freetown vers les autres ports, et à partir de ces différents ports par les routes et les fleuves, et causa en quelques semaines plus de 2 millions de morts. L’Inde fut frappée par la vague à son tour à partir d’octobre 1918, et sa population paya un lourd tribut : plus de 7 millions de morts. Les États-Unis déplorèrent 600 000 morts, la France au moins 350 000, l’Angleterre 200 000. En France, l’évolution de l’épidémie suivit une évolution biphasique avec deux pics : le premier en octobre 1918 et le second en février 1919. L’épidémie se propagea de septembre 1918 à avril 1919, et fut responsable d’une augmentation de la mortalité de 73 %.
On estime que la pandémie a infecté environ 50 % de la population mondiale, un humain sur quatre ayant développé une infection à l’origine de symptômes cliniques, et au total on estime le bilan des morts liés à la pandémie autour de 50 millions de personnes.
Dans un article d’octobre 2005 paru dans Science, des médecins sont parvenus à reconstruire l’ARN du virus de la grippe A H1N1 responsable de la pandémie 1918. Le virus qu’ils ont synthétisé étaient pleinement fonctionnel, et ils ont montré son exceptionnelle virulence comparée à toutes les autres souches de virus de la grippe connues. Ce virus H1N1 est proche du virus de la grippe du porc (H1), ce qui donne une indication sur l’origine de la cassure génique qui a pu se produire.
Au laboratoire
La mise en évidence du virus de la grippe et son éventuel typage ont un intérêt en épidémiologie, en période d’épidémie, de pandémie, mais également chez des patients dont la gravité de l’état nécessite de connaître précisément la cause de leurs symptômes.
Il est possible de mettre le virus en évidence de manière directe, ou indirecte. Les méthodes directes sont les plus sensibles et spécifiques.
Méthodes directes
Culture virale: réservée au centre national de référence et à la recherche. Cette technique n’est plus utilisée pour le diagnostic de la maladie. Le délai nécessaire à la réponse, son coût, et la difficulté d’interprétation des signes de cytotoxycité cellulaire étant peu compatibles avec la pratique clinique de routine, le budget réduit de l’assurance maladie, et l’accrédiation selon la norme ISO 15189.
PCR: amplification génique, recherche des virus A et B, et de sous types de virus spécifiques (par exemple H1N1). Très fiable, relativement peu onéreuse au vue de la technologie déployée, cette technique est rapide et permet de poser un diagnostic de certitude.
Méthodes indirectes
Sérologie ELISA. Les souches de virus évoluant régulièrement, et le contact de chaque patient avec le virus de la grippe étant régulier (par le biais des épidémies et/ou des vaccinations), l’apport de la sérologie et des techniques sérologiques est limité. Elle a l’avantage de démontrer un contact (ou une vaccination) antérieur, mais ne permet pas d’identifier la souche impliquée. La recherche des IgA est par ailleurs peu spécifique, et sujette aux faux positifs.
Test immunochromongénique (lateral flow): test dit savonnette, en vente libre, moins performant que la sérologie. Présentent éventuellement un intérêt pour éliminer le diagnostic de grippe lorsque le résultat est négatif. Les conditions d’utilisation sont cependant normés, et nécessitent le respect de la procédure et l’utilisation par des personnels de santé formés afin d’assurer un minimum de fiabilité. La positivité éventuelle du test devrait conduire à une confirmation par technique de RT-PCR.
BPR propose des tests directs par amplification du matériel génique du virus (RT-PCR), y compris la recherche du virus A H1N1, ainsi qu’une sérologie ELISA.
Références bibliographiques
Shao W, Li X, Goraya MU, Wang S, Chen J-L. Evolution of Influenza A Virus by Mutation and Re-Assortment. Int J Mol Sci. 2017;18(8). doi:10.3390/ijms18081650.
Worobey M, Han G-Z, Rambaut A. Genesis and pathogenesis of the 1918 pandemic H1N1 influenza A virus. Proc Natl Acad Sci USA. 2014;111(22):8107–8112. doi:10.1073/pnas.1324197111.
Ansart S, Pelat C, Boelle P-Y, Carrat F, Flahault A, Valleron A-J. Mortality burden of the 1918–1919 influenza pandemic in Europe. Influenza Other Respir Viruses. 2009;3(3):99–106. doi:10.1111/j.1750–2659.2009.00080.x.
Taubenberger JK, Morens DM. 1918 Influenza: the mother of all pandemics. Emerging Infect Dis. 2006;12(1):15–22. doi:10.3201/eid1201.050979.
Tumpey TM, Basler CF, Aguilar PV, et al. Characterization of the reconstructed 1918 Spanish influenza pandemic virus. Science. 2005;310(5745):77–80. doi:10.1126/science.1119392.
Wilson IA, Skehel JJ, Wiley DC. Structure of the haemagglutinin membrane glycoprotein of influenza virus at 3 A resolution. Nature. 1981;289(5796):366–373.
Fields Virology, 6ème édition
Following you!